Туберкулез считается одним из самых серьезных патологических процессов, методы борьбы с которым разрабатываются на протяжение ни одного десятка лет. Важно иметь представление о том, как передается туберкулез, каковы факторы, влияющие на развитие болезни и какими симптоматическими проявлениями он может сопровождаться. Попробуем разобраться с вопросом, как может передаваться туберкулез.
Факторы развития
Многих людей интересует, как передается туберкулез от человека к человеку? Заболевание туберкулез возникает вследствие воздействия на организм вредоносных бактерий - палочки Коха. Патология считается заразной, что требует от здоровых и зараженных людей особого внимания к своему здоровью. Заражение здорового организма протекает сравнительно быстро, при этом полностью избавиться от болезни практически невозможно. Существует специальная наука, которая занимается изучением данного заболевания. На основании полученных статистических данных было выявлено, что каждый третий пациент на планете заражен палочкой Коха, большая часть которых заканчивается смертельным исходом.
На протяжение нескольких десятков лет изучение заболевания смогло полностью сформировать разновидности факторов, связанных с механизмом передачи туберкулеза, которые могут спровоцировать возникновение и последующее развитие туберкулеза. Главный вирус - палочка Коха - способен существовать практически в любых условиях. Именно по этой причине шансы побороть ее посредством иммунной системы значительно невелики. Однако несмотря на силу своего существования, бактерии крайне негативно относятся к воздействию со стороны прямых солнечных лучей. Так как внешняя защита палочки Коха очень сильная, у нее теряется способность активно передвигаться по внутренним органам и системам. В связи с этим начальный период развития патологического процесса имеет продолжительный характер.
Так как заболевание имеет скрытый характер, способно проявиться в любой момент и не менее активно распространяться, особенно важно иметь представление, каким именно способом передается туберкулез. Процесс передачи от зараженного организма к здоровому может осуществляться даже посредством обычной воды, в которой может присутствовать инфекция. Варианты заражения могут быть разнообразными, однако мероприятия относительно предотвращения заражения всегда остаются одними и теми же:
- избегание нахождения в чрезмерно людных местах;
- исключить контакт с зараженными людьми, запрещается даже находиться в одном помещении;
- диспансер рекомендуется посещать в специальных масках, при этом не контактируя с его посетителями;
- поддерживать силу иммунной системы организма.
Где же можно заразиться туберкулезом? Сам процесс проникновения бактерии в организм осуществляется посредством нескольких вариантов. В первую очередь, воздушно-капельным путем. Такой вариант считается наиболее распространенным.
Попадание вредоносных бактерий в организм происходит посредством вдыхания воздуха. Еще одним способом попадания бактерии - через продукты питания. Источником заражения может стать мясо и молочные продукты от зараженных животных. Самым редким считается внутриутробный способ заражения.
В данном случае инфицирования подвергается плацента.
Риск заражения
Как можно заразиться туберкулезом? При контакте с больным туберкулезом, каков риск заражения? Заражение туберкулезом возможно лишь при длительном контактировании с человеком, у которого выявлена данная патология. Как правило, туберкулез передается после полугодового контакта. Если нахождение с заболевшим было нерегулярным и непродолжительным, то шансы заразиться туберкулезом легких будут низкими. При наличии у человека сильной иммунной системы, то вдыхание вредоносных бактерий (палочки Коха) не несет угроз здоровому организму, особенно. Если контакт осуществлялся на улице. Несмотря на активную борьбу иммунитета, микроорганизмы способны сохраняться в здоровом организме на протяжении недолгого периода времени, однако их состояние характеризуется как неактивное. Как только иммунная система начинает ослабевать, человек может неправильно питаться или оказывается воздействие на него со стороны стрессовых ситуаций, микроорганизмы начинают активно проявлять себя, размножаться и провоцировать развитие активной формы туберкулеза.
Пути передачи туберкулеза могут быть самыми разнообразными. Как происходит заражение туберкулезом? После попадания в организм палочка Коха распространяется по всем органам и системам организма посредством тока крови или лимфатических узлов. В первую очередь заражению подвергаются легкие, головной мозг, почки и костные ткани. Не менее важную роль играет возрастная категория пациента. Больше всего подвержены влиянию патологического процесса пациенты в молодом или юношеском возрасте. Представительницы слабой половины человечества подвержены заболеванию в период с 24 до 35 лет. Нередко спровоцировать активную форму туберкулеза способны сопутствующие заболевания. К таковым относится ВИЧ-инфекция (считается наиболее распространенным явлением среди молодежи). Данное отклонение способно существенно подавлять активность иммунной системы. Таким пациентам крайне необходимо ежегодно проводить пробы Манту. Также на развитие патологического процесса могут повлиять заболевания легких и крови, почечная недостаточность, повышенный уровень сахара в крови и наличие в организме злокачественных новообразований. Передается ли туберкулез по наследству? Ответ в данном случае отрицательный.
Существует так называемая группа риска, в которую входят пациенты, наиболее подверженные возникновению туберкулеза. К таковым относятся подростки, те, кто живет в сыром и недостаточно отопляемом помещении, пациенты с плохим питанием и те, кто подвержены постоянному переохлаждению.
Способы инфицирования
Рассмотрим основные пути заражения туберкулезом. Многих интересует вопрос, каким образом происходит заражение таким заболеванием, как туберкулез? Вариантов заражения здорового организма палочкой Коха насчитывается несколько. Рассмотрим основные пути передачи туберкулезной инфекции:
- Воздушно-капельный путь. Считается наиболее распространенным вариантом инфицирования здорового организма. Контактирование в данном случае осуществляется с открытой формой заболевания. Бактерии попадают в воздух и осуществляют заражение организма на протяжение нескольких суток.
- Контактный. Заражение осуществляется посредством предметов быта. Процесс инфицирования осуществляется через слизистые оболочки или кожные покровы. Особенно опасен контакт с бытовыми предметами. В данном случае можно заразиться и через поцелуй.
- Продукты питания. Чаще всего вредоносные бактерии присутствуют в мясе и молоке.
- Бесконтактный. Заразиться туберкулезом в данном случае можно в помещении, в котором до этого на протяжение длительного времени находился больной пациент. Так как бактерии могут сохранять свою активность в воздухе долгое время, перед проживанием следует провести тщательную санитарно-эпидемиологическую обработку. После дезинфекции по возможности рекомендуется провести ремонтные работы.
- Внутриутробный. Встречается сравнительно редко. В процессе вынашивания ребенка вредоносные бактерии способны передаваться в утробе от матери к организму ребенка.
Передается ли туберкулез половым путем? В данном случае вероятность заболеть туберкулезом от больного сравнительно мала. Очень часто заражение осуществляется в весенний или осенний период. В этот период заболевание стремительно активизируется, особенно, если проводится контакт с больным пациентом.
Среди распространенных симптоматических признаков наблюдается одышка, выделение мокроты во время кашля, возникновение головных болей, повышенные показатели температуры тела, которые тяжело снизить до нормальных, сильная потеря в весе и снижение работоспособности.
При выявлении подобных нарушений, следует незамедлительно обратиться за помощью к квалифицированным специалистам.
Важность профилактических мероприятий
Особенно важно уделить внимание профилактике туберкулеза. Данные мероприятия дают возможность ответить на вопрос, как не заразиться туберкулезом. Что нужно делать, чтобы не заболеть туберкулезом? В первую очередь следует контролировать оптимальную проветриваемость помещения, что соответствует основным санитарным нормам.
Не менее важным считается соблюдение правил личной гигиены: необходимо регулярно мыть руки с мылом. Питание должно быть сбалансированным и здоровым, так как общее состояние здоровья во многом зависит от витаминов и микроэлементов, поступающих в организм. Каждый день проводите влажную уборку при помощи средств, содержащих в своем составе хлор. Следует активно заниматься спортом, это позволит поддерживать и укреплять иммунную систему. При диагностировании у пациента активной формы туберкулеза рекомендуется отдать предпочтение лечению посредством химиопрепаратов и при этом не задумываться, передается ли туберкулез по наследству.
Чтобы уберечь себя от воздействия туберкулеза легких важно своевременно предотвращать его появление, а при возникновении подозрений на присутствие патологии незамедлительно обращаться за помощью в медицинское учреждение и начинать прием противотуберкулезных препаратов.
Туберкулез – серьезное заболевание с высоким уровнем смертности, особенно в слаборазвитых странах. В 40-х годах, благодаря открытию противотуберкулезных препаратов и улучшения здоровья и социальных условий, число патологических случаев значительно уменьшилась. Но на самом деле эта болезнь до конца не исчезла, был дальнейший рост в 80-е и даже сегодня в некоторых странах продолжается рост заболеваемости.
Что такое туберкулез
 Туберкулез вызывается бактерией Mycobacterium
, также известной как палочка (бацилла) Коха, названная так в честь открывшего ее немецкого врача.
Туберкулез вызывается бактерией Mycobacterium
, также известной как палочка (бацилла) Коха, названная так в честь открывшего ее немецкого врача.
Это заболевание, которое поражает всех людей, не различая, пола, возраста или социального класса, но есть несколько основных факторов риска.
Более или менее серьезные заболевания , при которых происходит снижение иммунной защиты, такие:
- сахарный диабет,
- почечная недостаточность,
- аутоиммунные заболевания (в частности, ВИЧ),
- использование некоторых типов лекарственных средств.
Кроме того, путешествия в страны, где туберкулез является очень распространенным явлением, тоже могут служить одним из основных факторов риска .
Как передается туберкулез
 Более склонны к инфекции дети, пожилые люди и персонал медико-санитарной помощи. Туберкулез является болезнью, нападающих на людей со сниженной иммунной системой, и в значительной степени связанной с условиями, в которых живут люди. Снижение иммунной системы, может зависеть от того, живете ли вы в очень плохих гигиенических условиях и страдаете от плохого питания и общего состояния здоровья.
Более склонны к инфекции дети, пожилые люди и персонал медико-санитарной помощи. Туберкулез является болезнью, нападающих на людей со сниженной иммунной системой, и в значительной степени связанной с условиями, в которых живут люди. Снижение иммунной системы, может зависеть от того, живете ли вы в очень плохих гигиенических условиях и страдаете от плохого питания и общего состояния здоровья.
По данным Верховного комиссара Организации Объединенных Наций по делам беженцев, например, у десятков миллионов беженцев, живущих в крайне тяжелых условиях в разных странах, по всему миру в результате войн или стихийных бедствий, очень высокий риск развития туберкулеза.
Риск развития заболевания после инфицирования возрастает у людей:
- носителей ВИЧ-инфекции,
- детей в возрасте до пяти лет,
- людей с другими проблемами со здоровьем, которые ослабляют защитные силы организма,
- курящих, алкоголиков и наркоманов.
Существует две формы заболевания туберкулезом – закрытая и открытая форма
 Когда микробная популяция достаточно велика и бактерии могут распространяться от легких к остальным частям тела, наступает так называемая открытая форма туберкулеза
.
Когда микробная популяция достаточно велика и бактерии могут распространяться от легких к остальным частям тела, наступает так называемая открытая форма туберкулеза
.
Независимо от тяжести симптомов, пациент с открытой формой туберкулеза всегда заразен .
Туберкулез. Как передается к человеку от человека?
 Как передается туберкулез от человека к человеку? Путь передачи туберкулезом происходит от больного с открытой формой туберкулеза, через дыхательные пути
. У больного открытой формой бактерии находятся в мокроте поэтому, например, при кашле, больной открытой формой туберкулеза выделяет в окружающий воздух крошечные капели, содержащие бактерии туберкулеза.
Как передается туберкулез от человека к человеку? Путь передачи туберкулезом происходит от больного с открытой формой туберкулеза, через дыхательные пути
. У больного открытой формой бактерии находятся в мокроте поэтому, например, при кашле, больной открытой формой туберкулеза выделяет в окружающий воздух крошечные капели, содержащие бактерии туберкулеза.
Опасность заражения существует только в случае контакта с человеком, больным открытой формой туберкулеза легких . Эта опасность тем больше, чем длительнее и ближе контакт. Произношение речей и пение тоже может внести свой вклад в дисперсию микобактерий в окружающей среде, особенно в случаях открытой формы туберкулеза гортани.
Он является инфекционным заболеванием, поэтому туберкулез передается по воздуху с помощью бактерии, микобактерий туберкулеза. Инфекция может происходить путем передачи от человека с открытой формой туберкулеза человека, через слюну, при чихании или кашле. Потенциал передачи больным туберкулезом, прямо пропорционально количеству бацилл, присутствующих в мокроте.
Около 8 недель после инфицирования, с помощью Манту или анализа крови можно определить, произошло ли заражение микобактерий. Если после Манту через 48 -72 происходит затвердение в месте инъекции, это является первым признаком возможной инфекции.
Иммунная система, по сути, может справиться с инфекцией, и бактерия может оставаться в состоянии покоя в течение многих лет, готовая к развитию болезни при первом снижении защитных сил. По оценкам, только у10-15% людей, инфицированных бактериями, развивается болезнь. Больной открытой формой индивид, тем не менее, если он не подвергается надлежащему лечению и уходу может заразить в год 10-15 человек.
Современные причины распространения болезни, кроме известных причин, надо также искать и в его бактериальной устойчивости к противотуберкулезным препаратам. Существуют факторы риска передачи туберкулеза. Одним из них является длительное пребывание в закрытых помещениях, находящихся в контакте с лицами, страдающих от открытой формы этой болезни. Даже больницы являются наиболее распространенным местом инфекции, особенно в стесненных условиях или недостаточной санитарии.
Туберкулез, как правило, передается от человека с открытой формой туберкулеза к человеку, редко инфекция передается через коровье молоко и его производные. Это невероятно исключительные случаи, так как проводятся многочисленные ветеринарные и пищевые инспекции, и кроме того, молочные продукты подвергаются процессам пастеризации и стерилизации.
Заражение не происходит в свете солнца, потому что бациллы очень чувствительны к ультрафиолетовым лучам.
ТБ не распространяются:
- через рукопожатия,
- обмена пищей или напитки,
- туалет,
- совместное использование зубных щеток,
- поцелуи.
Недавно исследователи обнаружили большое количество устойчивых к антибиотикам случаев в Африке, Азии, Европе и Латинской Америке. Ученые указывают, что случаи, о которых мы говорим, относятся к типам МЛУ-ТБ, множественной лекарственной резистентностью к ТБ и ШЛУ-ТБ, туберкулеза с широкой лекарственной устойчивостью. Кроме того, 44% случаев МЛУ-ТБ, в Эстонии, Латвии, России, Перу, Филиппины, Южная Корея, Южная Африка и Таиланде, были также устойчивы к препаратам второго выбора.
Разброс зависит от высокого уровня зараженности бациллами, диагноза, замедленным терапевтическим вмешательствам и применение неадекватных лекарств. Другим фактором, вызывающим, ухудшение состояния здоровья пациента представляется сопутствующим присутствием ТБ и ВИЧ. Взаимодействие между этими двумя микроорганизмами является летальным. Вирус ВИЧ снижает иммунную систему, делая ее плодородной почвой для бактерии.
Часто заражение ТБ происходит, из-за злоупотребления алкоголем и наркотиками, недоедания, прохождения курса химиотерапии, от аутоиммунных заболеваний, СПИДа, или потому, что вы используете длительное время препараты кортикостероиды.
Инкубационный период может колебаться от нескольких недель до нескольких лет, по отношению к человеку и к типу инфекции. В начальной стадии, возбудитель, как правило, влияет на легкие, но позже заболевание может также распространяться на другие части тела через кровоток, вызывая различные осложнения, на основании местоположения вспышки инфекции. В дополнение к повреждению легких, которые часто являются необратимыми, они могут проявляться в костях и даже на центральной нервной системе.
В тяжелых случаях это может привести к диссеминированному или милиарному туберкулезу, заболеванию, при котором болезнь распространилась по всему телу, включая почки, лимфатическую систему, системы кровообращения, мочевыводящих путей, позвоночника, головного мозга и кожи. Распространение инфекции во внелегочной чаще встречается у детей и у людей, которые страдают от иммунодефицита. Если не лечить своевременно и правильно, туберкулез может быть фатальным.
Несмотря на то что можно предотвратить и излечить болезнь, туберкулез является в настоящее время одним из самых драматических чрезвычайных ситуаций со здоровьем. Но ранняя диагностика и использование соответствующих и инновационных методов лечения может существенно повлиять на снижение случаев заболевания.
Симптомы и анализы на туберкулез
 Симптомы болезни включают кашель, потерю веса, боль в груди, лихорадку
и частый признак этой болезни излишнюю потливость
. Со временем кашель может сопровождаться еще одним симптомом, наличием крови в мокроте.
Симптомы болезни включают кашель, потерю веса, боль в груди, лихорадку
и частый признак этой болезни излишнюю потливость
. Со временем кашель может сопровождаться еще одним симптомом, наличием крови в мокроте.
Наиболее широко используемым тестом для выделения туберкулезной инфекции является Манту. Этот тест работает инокулируя под кожу руки вещество туберкулин.
Положительный ответ приводит к необходимости выполнять рентгенографию грудной клетки, чтобы проверить наличие заболевания легких. Ранняя диагностика на наличие микобактерий, однако, осуществляется на микроскопическом уровне по мокроте человека, в соответствии с требованиями стратегии ДОТС, установленными международными рекомендациями, опубликованными в 1995 году.
Специалисты проводят мокроте пациента (стратегия DOTS): постоянное наблюдение 6-8 месяцев. Вместо рентгена также может, быть использована компьютерная томография, которая обеспечивает четкое изображение, для распознавания даже небольших повреждений. В некоторых ситуациях необходима бронхоскопия, чтобы взять пробу внутри легких, для гистологического анализа.
Лечение туберкулеза
 Медикаментозное лечение
, основано на применении антибиотиков, особенно изониазида, рифампицина, этамбутола (или стрептомицина) и пиразинамида (так называемые препараты первого ряда), в течение двух месяцев.
Медикаментозное лечение
, основано на применении антибиотиков, особенно изониазида, рифампицина, этамбутола (или стрептомицина) и пиразинамида (так называемые препараты первого ряда), в течение двух месяцев.
В следующие 4-6 месяцев, терапия продолжается с помощью (двух препаратов, в комбинации), например, изониазида и этамбутола. В случае резистентности к лекарственным средствам, необходимо использовать лекарства, так называемого второго ряда, которые могут быть гораздо дороже и вызывают больше побочных эффектов.
Учитывая ограниченную доступность эффективных лекарственных средств, вероятность успеха терапии зависит от степени сопротивления бактериального штамма, тяжести заболевания и уровня состояния иммунной системы пациента .
– заболевание, передающееся преимущественно воздушно-капельным путем. Как любая другая инфекция, он весьма заразен для окружающих. Но все зависит от того, какая форма болезни имеется у пациента – открытая или закрытая.
Попав в организм, возбудитель туберкулеза разносится по разным органам, но чаще всего он оседает в бронхолегочной системе. В местах локализации происходит образование специфических туберкулезных бугорков. Это очаги холодного воспаления, которые снаружи покрыты слоем соединительной ткани. Считается, что 80% людей инфицированы микобактериями. Однако среди них заболевают единицы. Так туберкулез легких заразен или нет?
Известны 2 формы болезни:
- Закрытая, когда возбудитель (микобактерии туберкулеза) находятся внутри бугорков;
- Открытая, при этой форме бактерии выделяются с мельчайшими капельками мокроты во время кашля, разговора и могут попасть в организм здорового человека.
Заразна ли открытая форма?
Открытая форма болезни опасна не только для самого пациента, но и для его окружения. Когда иммунная система не справляется с возбудителем, в легких на месте бугорков формируются большие полости – каверны. Внутри такой полости происходит творожистый распад тканей, его называют казеозным некрозом.
В основе явления лежит распад альвеолярного эпителия, при этом кусочки тканей легкого и бронхиального дерева выделяются от больного в окружающую среду вместе с мокротой. Заразен ли туберкулез легких на этой стадии?

Да. Пациент с открытой формой болезни очень заразен для тех людей, которые с ним тесно контактировали. За сутки один такой человек распространяет вокруг себя миллиарды бактерий, которые попадают в организм здорового человека.
На этапе распада легочной ткани появляются выраженные симптомы, напоминающие пневмонию. Это:
- Кровохарканье;
- Надрывный кашель с выделением мокроты гнойного характера;
- Боль в грудной клетке;
- Перепады температуры;
- Посинение носогубного треугольника;
- Снижение тургора кожи.
Чаще всего инфекция распространяется воздушно-капельным путем, однако встречается контактный и алиментарный способ передачи. Туберкулезная палочка обладает высокой «живучестью» во внешней среде, она сохраняет вирулентность в высохшей мокроте на протяжении 1,5 лет.

Одежда, посуда, постельное белье, предметы личной гигиены, которыми пользовался больной человек, могут содержать жизнеспособные бактерии туберкулеза. Человек может заразиться через слюну, которая может содержаться на выкуренной сигарете. Инфекция передается через поцелуй.
Заразна ли закрытая форма?
Инфекция, сосредоточенная внутри туберкулезных бугорков, длительное время находится в дремлющем состоянии. Человек не осознает, что заражен туберкулезом. Иногда его беспокоит слабость, краткосрочный сухой кашель, легкая болезненность в груди. Эти симптомы обычно связывают не с туберкулезом, а с простудой, переутомлением.
Микобактерии начинают проявлять активность при неблагоприятных условиях:
- После вирусных и инфекционных заболеваний, когда организм ослаблен;
- При недостаточном питании;
- При курении и алкоголизме;
- Если имеются хронические заболевания легких;
- При сахарном диабете.
Если иммунитет человека достаточно сильный, он в состоянии контролировать болезнь. В этом случае у человека формируется закрытая форма туберкулеза.
Заразный или нет человек с «дремлющей» инфекцией? До тех пор, пока бактерии не начнут выделяться в окружающую среду, пациент не является источником инфекции и не заразен для своего окружения.
Для закрытой формы характерно:
- Отсутствие патологических изменений на рентгенограмме;
- Нет явных признаков болезни;
- Туберкулиновая проба показывает положительный результат;
- В мокроте не обнаруживают туберкулезных палочек;
- Микобактерии, находящиеся внутри организма, не проявляют активности.
Туберкулез не передается через рукопожатие, пользование общим туалетом.
Насколько опасна скрытая форма туберкулеза? Все зависит от образа жизни и состояния иммунитета. Либо туберкулезные бугорки уплотняются, покрываются капсулой, со временем на их месте образуются кальцинаты. Инфекция не распространяется по организму. В других случаях болезнь прогрессирует, тогда закрытая форма переходит в открытый туберкулез.
Как не заболеть?
Заразиться туберкулезом можно в любом месте, особенно там, где имеется большая скученность людей. Чтобы не заболеть, нужно соблюдать простые правила:
- Мыть руки после посещения людных мест;
- Пользоваться только индивидуальными предметами гигиены;
- В общественных местах держаться подальше от кашляющих людей;
- Полноценно питаться, в меню обязательно должны присутствовать белковые продукты;
- Ежегодно проходить флюорографию легких;
- Вести здоровый образ жизни, чаще бывать на свежем воздухе, заниматься физкультурой;
- Делать пробу Манту по назначению врача;
- Не стоит курить, употреблять спиртное.
Справиться с микобактериями помогают:
- Солнечный свет, бациллы погибают под его воздействием за 2 часа;
- Кипячение в течение 30 минут предметов обихода;
- Кварцевая лампа, ее излучение убивает бациллы за несколько минут.
Ежедневно помещение проветривают и проводят влажную уборку с применением хлорсодержащих веществ. Поскольку бациллы хорошо сохраняются в пыли, нужно протирать все места ее скопления. Больному выделяется отдельная посуда и постельное белье, этими предметами нельзя пользоваться другим членам семьи. Во время контакта с заболевшим человеком нужно надевать маску, перчатки.
При угрозе инфицирования назначается курсовой прием противотуберкулезных препаратов. Профилактическое лечение проводится обязательно, оно нужно для того, чтобы остановить размножение попавших в организм бактерий.
Туберкулез - инфекция известная с глубокой древности и названная "чахоткой", так как заболевшие чахли на глазах, увядали. Это заболевание является хронической инфекцией определенным типом бактерии (Mycobacterium tuberculosis), которая обычно поражает легкие. Инфекция туберкулеза передается не так легко, как другие инфекционные болезни дыхательных путей, поскольку для того, чтобы достаточное число бактерий попали в легкие, необходимо повторное и длительное воздействие частиц, выделяемых при кашле или чихании больного. Существенным фактором риска является нахождение в переполненных помещениях с плохими санитарными условиями и частый контакт с больными туберкулезом.
Туберкулезные микобактерии обладают значительной устойчивостью во внешней среде. В темном месте в мокроте они могут сохранять жизнеспособность в течение многих месяцев. Под действием прямых солнечных лучей микобактерии гибнут через несколько часов. Они чувствительны к высокой температуре, активированным растворам хлорамина, хлорной извести.
Инфекция имеет две стадии. Сначала бактерии попадают в легкие, где большая их часть уничтожается иммунной системой. Бактерии, которые не уничтожаются, захватываются иммунной системой в твердые капсулы, называемые туберкулы, которые состоят из множества различных клеток. Бактерии туберкулеза не могут вызвать повреждения или симптомы, пока находятся в туберкулах, и у многих людей болезнь никогда не развивается. Только у небольшой части (приблизительно у 10 процентов) инфицированных людей болезнь переходит во вторую, активную стадию.
Активная стадия болезни начинается, когда бактерии выходят из туберкул и поражают другие участки легких. Бактерии могут также попасть в кровь и лимфатическую систему и распространиться по всему организму. У некоторых людей активная стадия наступает через несколько недель после начального инфицирования, но в большинстве случаев вторая стадия начинается только через несколько лет или десятилетий. Такие факторы, как старение, ослабленная иммунная система и плохое питание, увеличивают риск того, что бактерии выйдут за пределы туберкул. Чаще всего при активном туберкулезе бактерии уничтожают ткань легкого и сильно затрудняют дыхание, но болезнь может также может затрагивать и другие части организма, включая мозг, лимфатические узлы, почки и желудочно-кишечный тракт. Если туберкулез не лечить, он может быть смертельным.
Иногда болезнь называют белой чумой из-за пепельного цвета лица ее жертв. Туберкулез является ведущей причиной смерти во всем мире, несмотря на развитие эффективного лечения препаратами.
Источником инфекции является больной человек, больные домашние животные и птицы. Наиболее опасны больные открытой формой туберкулеза легких, выделяющие возбудителей с мокротой, каплями слизи при кашле, разговоре и т. д. Менее опасны в эпидемиологическом отношении больные с туберкулезными поражениями кишечника, мочеполовых и других внутренних органов.
Среди домашних животных наибольшее значение как источник инфекции имеет крупный рогатый скот, выделяющий возбудителей с молоком, и свиньи.
Пути передачи инфекции различны. Чаще заражение происходит капельным путем через мокроту и слюну, выделяемые больным при кашле, разговоре, чиханье, а также воздушно-пылевым путем.
Немаловажную роль играет и контактно-бытовой путь распространения инфекции как непосредственно от больного (испачканные мокротой руки), так и через различные предметы обихода, загрязненные мокротой. Пищевые продукты может инфицировать больной туберкулезом; кроме того, инфекция может передаваться от больных туберкулезом животных через их молоко, молочные продукты и мясо.
Восприимчивость к туберкулезу абсолютная. Течение инфекционного процесса зависит от состояния организма и его сопротивляемости, питания, жилищно-бытовой обстановки, условий труда и пр.
Для туберкулеза характерен нестерильный иммунитет, т. е. он сохраняется до тех пор, пока в организме есть возбудитель. Наряду с выработкой иммунитета появляется повышенная чувствительность организма к возбудителю.
Перенесенные инфекционные болезни, особенно корь, коклюш, грипп, психические травмы, голодание, тяжелые условия труда и быта снижают напряженность иммунитета против туберкулеза. Бытовые условия — степень скученности, гигиена жилища, питание, специфические особенности производства и другие бытовые и профессиональные причины влияют на заболеваемость туберкулезом и его течение.
При туберкулезе определенная сезонность не наблюдается, однако количество рецидивов и обострений увеличивается ранней весной.
Большую роль в увеличении числа больных туберкулезом (включая туберкулез, устойчивый к препаратам) сыграло то, что больные не обращались за лечением. Лекарства в определенном сочетании должны приниматься в течение шести - девяти месяцев, чтобы вылечить болезнь. Эти лекарства сначала уничтожают самые слабые бактерии, более сильные и стойкие бактерии выживают, и с ними необходимо бороться в течение определенного времени. Однако поскольку симптомы исчезают через несколько недель, многие люди не проходят полный курс лечения. Это может привести к повторению и даже развитию более опасной формы болезни. После лечения в течение всего нескольких недель или месяцев выживают самые сильные бактерии, в результате развития которых возникает инфекция, устойчивая к некоторым или даже ко всем препаратам. Чтобы эффективно бороться с туберкулезом и предотвратить рост устойчивых к препаратам штаммов бактерий, необходимо пройти полный курс лечения. Терапия под наблюдением медицинского работника дает больший процент выздоровевших и снижает уровни сопротивления препаратам.
Другим важным фактором, способствовавшим всплеску туберкулеза, была эпидемия СПИДа. Ослабленная иммунная система больных СПИДом способствует быстрому распространению бактерий после инфицирования.
Симптомы
Постоянный кашель, возможно с кровавой мокротой.
Боль в груди.
Лихорадка.
Усталость.
Потение по ночам.
Потеря аппетита и веса.
Первичный туберкулез возникает в результате первичного заражения, происходящего при первом проникновении туберкулезной палочки в организм человека любого возраста. Так как первичное заражение чаще наступает в детском и подростковом возрасте (до 18 лет), то первичными формами туберкулеза в основном болеют представители этих возрастных групп. Тем не менее, первичными формами туберкулеза могут болеть и взрослые, если они до определенного времени не встречались с микобактерией туберкулеза. При ее попадании в организм взрослого человека также развиваются первичные формы туберкулеза.
Для первичных форм туберкулеза характерны следующие признаки:
- высокая чувствительность к туберкулину (то есть гиперергические реакции) по пробе Манту;
- при прощупывании определяются увеличенные периферические (шейные, затылочные, подмышечные и др.), а при рентгенологическом или томографическом исследовании грудной клетки выявляются увеличенные внутригрудные (бронхопульмональные или трахеобронхиальные и др.) лимфатические узлы;
- склонность к распространению туберкулезной инфекции по лимфатическим и кровеносным путям и развитию туберкулезных очагов в других органах, помимо легких.
Большое значение для развития первичных форм туберкулеза имеет наличие прямого контакта с больными.
К первичным формам относятся:
- ранний период первичной туберкулезной инфекции (так называемый вираж);
- туберкулезная интоксикация;
- первичный туберкулезный комплекс;
- туберкулез внутригрудных лимфатических узлов;
- диссеминированный (острый милиарный) туберкулез;
- туберкулезный плеврит.
Когда микобактерии туберкулеза попадают в организм ребенка, наступает инкубационный предаллерический период — время с момента внедрения в организм туберкулезной палочки, когда нет никаких жалоб или клинических признаков болезни, до появления первой положительной реакции на Манту. Длительность этого периода составляет в среднем 6-8 недель и зависит от возраста ребенка, его индивидуальной устойчивости к туберкулезной инфекции, а также от количества попавших в организм микобактерий и их вирулентности (агрессивности). Спустя примерно 2 месяца после заражения у ребенка впервые появляется положительная реакция на туберкулин по пробе Манту.
Такое изменение чувствительности к туберкулину, то есть переход ранее отрицательной реакции Манту с 2 ТЕ в положительную называется виражом. Вираж является наиболее ранним и достоверным признаком наступившего заражения микобактериями туберкулеза. Для выявления виража в нашей стране всем детям, начиная с 12-месячного возраста, получившим прививку БЦЖ в родильном доме, необходимо ставить пробу Манту с 2 ТЕ ежегодно, а детям, не привитым БЦЖ, проба Манту с 2 ТЕ ставится даже 2 раза в год.
Если вираж выявляется несвоевременно, или после его обнаружения не проводятся необходимые лечебнооздоровительные мероприятия, то процесс прогрессирует, и спустя некоторое время (3-6, а иногда и 12 месяцев) у ребенка могут появиться патологические изменения в легочной ткани или во внутригрудных лимфатических узлах — так развивается локальный туберкулезный процесс.
В дальнейшем туберкулезный процесс достигает своего максимума, и, если в этот момент установлен диагноз и назначено лечение, начинается процесс обратного развития. Он занимает от 6 до 12 месяцев и приводит к полному клиническому излечению. Таким образом, весь цикл развития туберкулезного процесса в среднем составляет 12-18 месяцев.
Важным условием своевременного выявления виража является систематическая постановка туберкулиновых проб (пробы Манту с 2 ТЕ). Дело в том, что вираж протекает почти бессимптомно, малозаметно, без функциональных нарушений и локальных проявлений и выражается только в изменении чувствительности к туберкулину (вираж туберкулиновой чувствительности). Дети с виражом туберкулиновой чувствительности подлежат тщательному клинико-рентгенологическому обследованию в условиях противотуберкулезного диспансера с целью исключения локального туберкулеза и туберкулезной интоксикации.
При отсутствии локальных изменений и функциональных нарушений дети должны получить профилактическое лечение (химиопрофилактику) тубазидом (фтивазидом) в течение 3 месяцев, чтобы наступившее заражение не перешло в заболевание локальным туберкулезом. Практика показывает, что проведение полноценной химиопрофилактики — лечения противотуберкулезными препаратами — в период виража туберкулиновой чувствительности почти во всех случаях предупреждает развитие локального туберкулеза. Дети с диагнозом «вираж» могут посещать любые детские дошкольные и школьные учреждения, однако плановые профилактические прививки им можно делать лишь спустя 6 месяцев после установленного диагноза.
Туберкулезная интоксикация. Примерно у 10% детей, не прошедших курс профилактического лечения в период виража, развивается состояние, именуемое туберкулезной интоксикацией. Этот диагноз ставится только детям и подросткам. Даже тщательное рентгенологическое обследование при таком диагнозе не позволяет выявить локальных проявлений туберкулеза. Туберкулезная интоксикация характеризуется различными функциональными нарушениями, такими как повышение температуры, ухудшение аппетита, изменение поведения ребенка, у школьников — снижение успеваемости и др. Температура чаще всего не превышает 3.7,3-37,5 °С, держится от нескольких дней и недель до 3-4 месяцев и более. Температура повышается преимущественно в период между 16 и 17 часами.
У детей раннего возраста могут возникать диспепсические расстройства (срыгивания, рвоты, кишечные дисфункции), снижаться темпы прибавки веса. Изменяется поведение детей: появляется раздражительность, обидчивость, плаксивость, вялость, утомляемость, снижается способность концентрировать внимание — отсюда и снижение успеваемости в школе. Иногда дети жалуются на головные боли, на боли и сердце и животе. Возможны нарушение сна, потливость, снижение мышечного тонуса.
Характерным признаком туберкулезной интоксикации являются изменения периферических лимфатических узлов: они множественные, определяются в 6-9 группах, разной величины (от мелких до размера фасоли) и плотности (от мягкоэластичных до очень плотных «желез-камушков»), безболезненные. Следует придавать особое значение изменению лимфатических узлов над- и подключичных, грудных и в локтевых сгибах, так как в этих группах лимфатические узлы реже вовлекаются в процесс при неспецифических воспалительных заболеваниях. У детей с туберкулезной интоксикацией, как правило, выявляется высокая чувствительность к туберкулину.
Дети с подобной интоксикацией должны проходить специальное лечение двумя противотуберкулезными препаратами в течение 4-6 месяцев в условиях санатория.
Первичный туберкулезный комплекс. При массивном и длительном туберкулезном контакте (чаще всего — в семье) возбудитель туберкулеза через дыхательные пути попадает в легкие, в основном, в верхние их отделы, там оседает и начинает размножаться. При этом выделяются продукты жизнедеятельности микобактерий и формируется очаг воспаления в легком. Очаги могут быть различного размера: от «горошины» (3-4 мм) до «грецкого ореха» (10—15 мм). На рентгенограмме очаг ничем не отличается от обычной пневмонии, что, безусловно, усложняет постановку правильного диагноза.
В течении первичного туберкулезного комплекса различают четыре фазы:
- фазу инфильтрации, или пневмоническую, как в приведенном выше случае (изменения в легком схожи с обычной пневмонией);
- фазу рассасывания (биполярности), когда наряду с изменениями в легочной ткани выявляется воспалительная «дорожка», идущая к корню легкого, и увеличиваются внутригрудные лимфатические узлы средостения;
- фазу уплотнения, когда очаг в легком уменьшается в размерах, уплотняется, обретает четкие контуры;
- фазу кальцинации, когда в очаге в легком откладываются соли извести, и на месте активного очага остается неактивный плотный очажок размером до 1 см в диаметре, который называется очагом Гона.
Лица с очагом Гона считаются практически здоровыми. Они могут без ограничений реализовывать себя в любой профессии. Очаг Гона, как правило, остается в легком человека на всю жизнь.
Итак, первичный туберкулезный комплекс — это такая форма туберкулеза, при которой на рентгенограмме грудной клетки выявляются три составные части: очаг в легком, «дорожка» воспалительных лимфатических сосудов, идущая к корню легкого, и увеличенные внутригрудные лимфатические узлы.
Если выявлен такой комплекс поражений, то с большой долей вероятности ставится правильный диагноз.
Каковы внешние проявления первичного туберкулезного комплекса? Для него характерны: общие симптомы интоксикации, кашель (не всегда), небольшая температура (37,2-37,8 °С), снижение массы тела, увеличение числа и размеров периферических лимфатических узлов. При простукивании легких над участком поражения определяется притупление легочного звука, при выслушивании в этих местах могут быть слышны влажные хрипы. Туберкулиновые пробы положительные, у некоторых детей — гиперергические. В анализе крови выявляется умеренный лейкоцитоз, ускорение СОЭ до 25-30 мм/час. Дети с первичным туберкулезным комплексом редко выделяют мокроту, микобактерии у них выявляются нечасто. Длительность течения первичного туберкулезного комплекса обычно составляет 6-8 месяцев. При правильно назначенном лечении наступает полное выздоровление, и лишь у 5-8% детей формируются остаточные изменения в виде очагов Гона.
Более часто у детей встречается такая форма локального туберкулеза, как туберкулез внутригрудных лимфатических узлов, при которой изолированно поражаются лимфатические узлы корня легкого и средостения. В средостении легкого различают четыре группы лимфатических узлов: паратрахеальные, трахеобронхиальные, бронхопульмональные и бифуркационные. Наиболее часто поражаются бронхопульмональные лимфатические узлы.
Туберкулезный процесс в лимфатических узлах чаще бывает односторонним, реже (примерно у 4-5%) — двусторонним.
Начинается туберкулез внутригрудных лимфатических узлов, как правило, постепенно. У ребенка появляются повышенная утомляемость, плохой аппетит, раздражительность, подъемы температуры; у части детей отмечается кашель, который иногда напоминает кашель при коклюше, иногда носит «битональный характер», когда одновременно с низким кашлевым тоном слышится высокий звук. Такой кашель чаще встречается у детей раннего возраста. При осмотре грудной клетки спереди под ключицами и сзади в межлопаточном пространстве иногда можно наблюдать расширение периферической венозной сети, которое внешне напоминает расширенные вены или сеточки и «звездочки» при варикозной болезни нижних конечностей. При постукивании (перкуссии) определяется притупление звука, выходящее за пределы верхнего края грудины, при выслушивании, как правило, каких-либо изменений не наблюдается.
Выделяют три формы туберкулеза внутригрудных лимфатических узлов: опухолевидную (туморозную), инфильтративную и малую. Основным методом диагностики является томографическое исследование, лучше всего — компьютерная томография, дополнительным методом исследования — бронхоскопия. Большие трудности в диагностике создают малые формы туберкулеза внутригрудных лимфатических узлов. При подозрении на эту форму туберкулеза ребенок нуждается в обследовании в условиях туберкулезного стационара.
Диссеминированный туберкулез легких характеризуется наличием множественных туберкулезных очагов, расположенных симметрично в обоих легких, а иногда и в других органах (почки, кости и суставы). Различают острый, подострый и хронический диссеминированный туберкулез.
Острым диссеминированным туберкулезом чаще болеют дети. При этом в легких выявляются мелкие, размером с просяное зерно, очаги, расположенные симметрично в обоих легких.
Эту форму туберкулеза чаще называют острый милиарный туберкулез («milae» — просо). Заболевание начинается остро, температура повышается до 39-40 °С. Нарушается сон, пропадает аппетит, появляются сухой кашель, одышка. Общее состояние тяжелое, пульс учащен, возможны бред, помутнение сознания. Как ни странно, туберкулиновые пробы при этом могут быть отрицательными, что сильно затрудняет своевременную диагностику этого заболевания. В настоящее время эта форма туберкулеза встречается редко. При рано начатом лечении поддается терапии очень хорошо.
Подострый и хронический диссеминированный туберкулез встречается у подростков и взрослых. Симптомы этих заболеваний: субфебрильная температура, слабость, кашель с мокротой, выраженная одышка, ночное потоотделение. В мокроте часто обнаруживают микобактерии туберкулеза. На рентгенограмме в легких выявляются множественные очаги различной величины, иногда они сливаются в участки инфильтрации, в которых может образоваться полость распада (так называемая «каверна», попросту говоря — дырка в легочной ткани), отмечаются также изменения легочного рисунка, легочная ткань замещается рубцовой (фиброзной) тканью, что ведет к развитию легочно-сердечной недостаточности. Комплексное лечение позволяет повернуть развитие этих форм туберкулеза вспять: явления интоксикации уменьшаются, очаги проявляют тенденцию к рассасыванию, происходит постепенное закрытие полостей распада.
Вторичный туберкулез возникает вследствие:
- обострения (активизации) старых туберкулезных очагов, оставшихся в легких или внутригрудных лимфатических узлах после перенесенного в прошлом первичного туберкулеза; в этом случае развитию вторичного туберкулеза способствуют провоцирующие факторы, действующие на человека: перенесенные заболевания, ухудшения материально-бытовых условий, алкоголизм, наркомания и др. В этом случае остаются справедливыми слова, сказанные немецким бактериологом Е. Берингом: «Туберкулез у взрослых — это конец песни, которую ребенок начал петь еще в колыбели»;
- повторного массивного попадания в организм микобактерий туберкулеза, например, в условиях тесного контакта с бактериовыделителями.
Распространение процесса при вторичных формах происходит преимущественно по бронхам и лимфатическим путям, реже — током крови. При вторичных формах туберкулеза реже наблюдаются гиперергические реакции на туберкулин, как правило, нет увеличенных лимфатических узлов (как периферических, так и внутригрудных).
Ко вторичным формам относятся:
- очаговый, инфильтративный туберкулез;
- казеозная пневмония; туберкулема;
- кавернозный, фиброзно-кавернозный, цирротический туберкулез;
- туберкулезный плеврит (как осложнение).
При очаговом туберкулезе воспалительный процесс охватывает небольшие по величине (до 10 мм в диаметре) и ограниченные по протяженности (1-2 сегмента) участки легких.
Больные очаговым туберкулезом легких выявляются в основном при профилактической флюорографии и редко — по клиническим признакам. Клинические признаки болезни в большинстве случаев отсутствуют. Иногда бывают небольшая температура, сниженная работоспособность, общее недомогание, потливость, сухой кашель. Больные порой жалуются на боли в боку. На рентгенограмме выявляются мелкие очаги, диаметром 3-6 мм, неправильной формы, малой интенсивности, с нечеткими контурами, расположенные в верхушках легких. В результате лечения очаги могут полностью исчезнуть, но чаще наблюдается формирование фиброзных очагов, в которых нормальная легочная ткань замещается рубцовыми изменениями.
Инфильтративный туберкулез характеризуется наличием в легком очагов диаметром более 10 мм. Этой форме свойственны острое течение и быстрое прогрессирование. Через некоторое время очаги сливаются в единое целое и образуют в легком участок воспаления, напоминающий пневмонию.
Выявляется заболевание чаще при обращении больных по поводу различных жалоб: на общую слабость, повышенную утомляемость, кашель с выделением мокроты, боли в боку, повышенную температуру и др. При этой форме туберкулеза наиболее часто появляются полости распада (каверны) и выявляются микобактерии туберкулеза при исследовании мокроты. Рентгенологическое исследование грудной клетки подтверждает диагноз — туберкулез. Комплексное лечение дает хорошие результаты.
Другие формы вторичного туберкулеза встречаются реже, так как формируются они вследствие длительного, хронического течения уже названных форм. У больных выявляются симптомы интоксикации, кашель с выделением мокроты, небольшая температура, ночное потоотделение, выслушиваются влажные хрипы.
Дети и взрослые могут болеть туберкулезным плевритом, то есть воспалением плевры. Симптомы заболевания разнообразны: боли в грудной клетке, сухой кашель, высокая температура, одышка, ночная потливость. При обследовании больные лежат на больном боку. На рентгенограмме выявляется интенсивное затемнение. Оно связано с накоплением жидкости в плевральной полости, верхняя граница этой жидкости (выпота) отображается в виде косой дуги, вогнутой в сторону плевры; органы средостения (пищевод, сердце, трахея и др.) смещены в противоположную сторону.
Для подтверждения туберкулезного происхождения плеврита необходимо сделать плевральную пункцию (забор жидкости из плевральной полости) и провести лабораторное исследование плевральной жидкости (пунктата). Обнаружение в пунктате микобактерий туберкулеза подтверждает его туберкулезную природу.
Причины заболевания
Туберкулез вызывает бактериальная инфекция.
Туберкулез распространяется по воздуху при чихании или кашле человека, инфицированного бактерией.
Те, кто живет в переполненных, с плохими санитарными условиями помещениях, включая бедных людей, мигрирующих рабочих и бездомных, относятся к группе повышенного риска заражения туберкулезом.
Люди, живущие в странах с высокой заболеваемостью туберкулезом, например, в Латинской Америке, Азии или Африке, могут носить в себе бактерии и подвергаться опасности заболевания.
Люди с ослабленными иммунными системами, например те, кто инфицирован вирусом иммунного дефицита человека (ВИЧ) или проходят курс лечения от рака, подвержены большему риску болезни.
К группе высокого риска развития туберкулеза относятся младенцы, пожилые люди, больные диабетом, те, кто использует препараты внутривенно, плохо питающиеся, работники здравоохранения, тюремные охранники и члены семей больных туберкулезом.
Туберкулез легче распространяется в небольших, плохо проветриваемых помещениях, включая тюрьмы, арендуемые квартиры, убежища для бездомных и даже больницы.
Диагностика
- История болезни и физическое обследование.
- Рентген груди.
- Кожная реакция на туберкулез. Небольшое количество белка, взятого из микобактерии, вводят под кожу на руке, и через 48-72 часа исследуют эту область. Слегка припухлое, твердое, красное пятно на коже показывает на наличие туберкулеза (хотя не обязательно на развитие активной формы болезни).
- Однако положительная реакция кожи может также следовать из предшествующей иммунизации с помощью BCG.
- Анализ культуры слюны. Исследование слюны на наличие бактерий туберкулеза очень важно. Мазки показывают, присутствуют ли в слюне микроорганизмы, похожие на бактерии туберкулеза; однако у многих пациентов, имеющих туберкулез, результат анализа мазка отрицательный. Чтобы культура мазка развилась, может потребоваться от трех до шести недель. Положительный результат высева культуры подтверждает диагноз.
- Биопсия костного мозга. Образец костного мозга обычно берут из кости бедра.
- Бронхоскопия (использование тонкой, полой, гибкой трубки, вводимой через рот в трахею, чтобы осмотреть главные бронхиальные проходы).
Чем раньше диагностируется болезнь, тем больше вероятность того, что ее удастся вылечить. Этот принцип справедлив как для туберкулеза, так и для многих других недугов. А чтобы его соблюдать, медики должны постоянно быть начеку, регулярно проводить все необходимые для успешной борьбы с туберкулезом мероприятия.
Методы выявления больных туберкулезом подразделяются на активные (массовые рентгенофлюорографические обследования, туберкулинодиагностика, исследования мокроты на микобактерии туберкулеза) и пассивные (обследование на туберкулез лиц, обратившихся за медицинской помощью).
Выявлением больных туберкулезом в нашей стране занимаются практически все квалифицированные медики: врачи всех специальностей, средние медицинские работники лечебно-профилактических и оздоровительных организаций, независимо от ведомственной принадлежности и форм собственности, а также врачи и средние медицинские работники, занимающиеся частной медицинской практикой.
Туберкулинодиагностика — основной метод раннего выявления туберкулеза среди детей и подростков. В соответствии с инструкцией детям и подросткам систематически ставится внутрикожная проба Манту с 2 ТЕ. Как мы уже говорили, в одной туберкулиновой единице отечественного туберкулина содержится 0,00006 мг сухого препарата, соответственно, в двух — 0,00012. Эта доза абсолютно безвредна для организма ребенка. Срок годности такого туберкулина составляет 1 год. Для проведения пробы Манту применяются однограммовые шприцы разового использования или безыгольные инъекторы БИ-1М и БИ-19 с индивидуальными протекторами ППИ. Хотелось бы подчеркнуть: используются разовые шприцы и индивидуальные протекторы.
Проба Манту с 2 ТЕ должна ставиться пациентам в положении сидя, так как у эмоциональных и «нервных» детей инъекция может стать причиной обморочного состояния, которое, однако, не является противопоказанием для проведения туберкулинодиагностики. Пробу Манту с 2 ТЕ ставит по назначению врача специально обученная медицинская сестра, имеющая справку-допуск для проведения туберкулинодиагностики, выданную туберкулезным диспансером. Такие справки-допуски должны обновляться ежегодно. Туберкулин вводится строго внутрикожно после обработки кожи 70-градусным спиртом в среднюю треть предплечья. Правое и левое предплечья чередуются: в четный календарный год проба Манту с 2 ТЕ ставится на правой руке, в нечетный — на левой. Такой порядок принят на всей территории России.
Известно, что свободный от туберкулезных микробов организм не реагирует на внутрикожное введение туберкулина. Человека с таким результатом пробы называют «туберкулиноотрицательным». Если же туберкулин вводится зараженному (инфицированному) или больному туберкулезом человеку, то на месте введения образуется припухлость (папула) размером 5 мм и более, что и расценивается как положительный результат туберкулиновой пробы. При подобной реакции организма человек считается «туберкулиноположительным».
При подтверждении инфицирования положительная туберкулиновая проба Манту с 2 ТЕ сохраняется у человека в течение всей жизни. Люди, имеющие положительную реакцию на туберкулин, называются «тубинфицированными».
Необходимо помнить, что положительная туберкулиновая проба появляется не только при заражении или заболевании туберкулезом, но и после прививки против туберкулеза (прививки БЦЖ). В этом случае положительная проба обусловлена наличием поствакцинальной (то есть прививочной) аллергии (измененной чувствительности к туберкулину), которая свидетельствует о наличии в организме противотуберкулезного иммунитета. Установить, с чем именно в данный момент связано появление положительной пробы, иногда бывает непросто. Решить этот вопрос может только врач на основании имеющихся данных и результатов дополнительных и повторных исследований, проведенных в течение ближайших месяцев.
Оценивается проба через 72 часа путем измерения размера припухлости (папулы, или инфильтрата, как называют ее медики) в миллиметрах перпендикулярно оси предплечья.
Покраснение учитывается только в тех случаях, когда инфильтрата нет.
Реакция считается:
- отрицательной — при отсутствии инфильтрата и гиперемии или при наличии реакции на укол размером до 1 мм;
- сомнительной — при инфильтрате размером 2-4 мм или только гиперемии любого размера без инфильтрата;
- положительной — при наличии инфильтрата размером 5 мм и более. Слабоположительными считаются реакции с размером инфильтрата 5-9 мм в диаметре; средней интенсивности — 10-14 мм; выраженными — 15-16 мм. Сильно выраженными считаются реакции с диаметром инфильтрата 17 мм и более, у взрослых — 21 мм и более, а также, независимо от размера папулы, при появлении пузырьков, говорящих о воспалении лимфатических сосудов, или увеличении периферических лимфоузлов.
Для проведения массовой туберкулинодиагностики среди организованных детских коллективов (детские сады, школы и т.д.) лучше использовать бригадный метод обследования. В состав бригады должны входить две медсестры и врач, которые но утвержденному графику последовательно обследуют все детские коллективы в зоне обслуживания. Детям раннего и дошкольного возраста, не посещающим детские сады и ясли, проба Манту с 2 ТЕ ставится в детской поликлинике. В сельской местности проба Манту с 2 ТЕ может проводиться сельскими участковыми больницами и фельдшерско-акушерскими пунктами (ФАП).
Запрещается проводить пробу Манту с 2 ТЕ в домашних условиях!
Для постановки туберкулиновых проб существуют и противопоказания.
- Распространенные кожные заболевания (ихтиоз, псориаз, распространенный нейродермит, особенно с поражением тех участков кожи, где ставится проба Манту),
- Острые хронические инфекционные и неинфекционные заболевания в период обострения.
- Аллергические заболевания: ревматизм в острой и подострой фазах, бронхиальная астма, идиосинкразия с выраженными кожными проявлениями.
- Эпилепсия.
Не допускается проведение пробы Манту с 2 ТЕ в тех детских коллективах, где имеется карантин по детским инфекциям, до снятия карантина. Проба Манту с 2 ТЕ ставится через 1 месяц после исчезновения всех клинических симптомов болезни, через 4 недели после проведения профилактических прививок против различных инфекций (АКДС, кори и т. д.) или через 2 недели после постановки пробы Шика или введения гамма-глобулина.
Постоянные медицинские отводы от постановки реакции Манту с 2 ТЕ должны быть подтверждены специалистами и заведующими отделениями поликлиники. Временные медицинские отводы по болезни обосновывает участковый педиатр. Он же несет ответственность за охват каждого ребенка индивидуально по окончании медицинского отвода.
Для раннего выявления туберкулеза проба Манту с 2 ТЕ применяется всем вакцинированным детям с 12-месячного возраста и подросткам до достижения возраста 18 лет систематически один раз в год, независимо от предыдущего результата.
Дважды в год следует проводить пробу Манту с 2 ТЕ детям, относящимся к группам риска по заболеванию туберкулезом:
- детям, не привитым вакциной БЦЖ в период новорожденности по медицинским противопоказаниям, начиная с 6-месячного возраста, до получения ребенком прививки вакциной БЦЖ-М;
- губинфицированным детям с хроническими неспецифическими заболеваниями (пневмонией, бронхитом, тонзиллитом);
- тубинфицированным детям, больным сахарным диабетом, язвенной болезнью желудка и двенадцатиперстной кишки, болезнями крови, системными заболеваниями, психическими заболеваниями; ВИЧ-инфицированным, получающим длительную гормональную терапию (более 1 месяца);
- детям, контактирующим в семье или квартире с больными активными формами туберкулеза.
На консультацию к фтизиатру должны направляться:
- дети, у которых ранее отрицательная туберкулиновая реакция впервые перешла в положительную (как мы помним из нашего повествования, момент такого перехода называется «виражом» туберкулиновой чувствительности);
- дети, не привитые БЦЖ, у которых оказалась положительной или сомнительной реакция Манту с 2 ТЕ;
- дети, у которых отмечается резкое усиление чувствительности к туберкулину (на 6 мм и больше) по сравнению с предыдущей реакцией;
- дети, у которых отмечается усиление чувствительности к туберкулину менее чем на 6 мм, но с образованием инфильтрата размером 12 мм и более;
- дети, у которых выявлена чрезвычайно выраженная (гиперергическая) реакция на туберкулин с папулой 17 мм в диаметре и более, появились пузырьки или наблюдается омертвление верхнего слоя кожи и покраснение но ходу лимфатических сосудов при любом размере папулы.
Нуждающиеся в консультации фтизиатра дети должны направляться к специалисту не позднее, чем через 6 дней после проведения реакции Манту с 2 ТЕ.
Нарастание чувствительности к туберкулину (в том числе и появление ярко выраженных реакций) у детей и подростков с сопутствующими заболеваниями, например, с глистной инвазией, хроническим тонзиллитом, аллергическими, частыми простудными заболеваниями (более 4-5 раз в год), иногда связано не с инфицированием микобактериями туберкулеза, а с влиянием перечисленных факторов.
Если характер чувствительности к туберкулину у ребенка установить трудно, он подлежит предварительному наблюдению в так называемой группе «0» («нулевой», диагностической) диспансерного учета с обязательным проведением лечебно-профилактических мероприятий на педиатрическом участке: назначением лекарств, снижающих аллергическую настроенность организма, санацией очагов инфекции, дегельминтизацией, достижения периода затихания при хронических заболеваниях под контролем детского фтизиатра.
Повторное обследование в туберкулезном диспансере проводят через 1-3 месяца. Снижение неспецифической чувствительности к туберкулину после лечения сопутствующей патологии свидетельствует о том, что положительные реакции в данном случае связаны не с туберкулезной инфекцией, а обусловлены сопутствующими заболеваниями.
Детям с частыми клиническими проявлениями сопутствующих заболеваний пробу Манту с 2 ТЕ рекомендуется ставить на фоне приема лекарств, снижающих аллергическую настроенность организма, в течение 7 дней (5 дней до постановки и 2 дня после нее).
Если чувствительность к туберкулину остается на прежнем уровне или нарастает, несмотря на лечебно-профилактические мероприятия, это подтверждает инфекционный характер аллергии и требует последующего диспансерного наблюдения ребенка.
При постановке ребенка на учет в диспансерную группу проводят дополнительные диагностические мероприятия, в том числе, рентгенотомографическое обследование. Поскольку в ходе такого обследования ребенок получает определенную дозу облучения, родителей, естественно, беспокоит вопрос об оправданности назначения.
Каким детям проводить томографическое обследование органов грудной клетки:
- тубинфицированные дети с:
а) гиперергической чувствительностью к туберкулину;
б) неадекватной (уравнительной и парадоксальной) чувствительностью к туберкулину по индивидуальной туберкулинодиагностике;
- тубинфицированные дети с 2-3 отягощающими факторами (дети без прививки БЦЖ, дети из туберкулезного контакта, дети с наличием сопутствующих неспецифических бронхолегочных заболеваний);
- дети с клиническими симптомами, вызывающими подозрение на туберкулез при отсутствии патологических изменений на обзорной рентгенограмме; дети, у которых на обзорной рентгенограмме обнаружены патологические изменения, требующие томографического исследования для точного установления диагноза.
Во всех этих случаях томографическое обследование необходимо!
Для чего пробу Манту ежегодно проводят заведомо тубинфицированным детям и подросткам? Для того чтобы выявить детей с гиперергическими реакциями или с резким усилением (на 6 мм и более, по сравнению с предыдущим размером реакции) реакций меньшего размера. Такое увеличение указывает на риск развития локального туберкулеза.
В случае выявления «виража» туберкулиновой реакции, гиперергической или усиливающейся реакции без функциональных и локальных проявлений туберкулеза другие прививки должны проводиться не раньше чем через 6 месяцев.
В силу своих анатомо-физиологических особенностей подростки составляют группу риска по заболеванию туберкулезом, поэтому методика раннего выявления у них туберкулеза несколько отличается от подхода к выявлению туберкулеза у детей.
С целью раннего выявления туберкулеза у подростков проводят:
- плановую ежегодную туберкулинодиагностику;
- профилактические медицинские осмотры.
Пробу Манту с 2 ТЕ проводят 1 раз год всем подросткам в возрасте до 18 лет, независимо от результата предыдущих проб. Подросткам, посещающим школы, школы-интернаты, колледжи, гимназии, лицеи, средние специальные и высшие учебные заведения, а также работникам крупных организаций туберкулинодиагностику проводят в медицинских кабинетах медицинские работники данной организации, имеющие справку-допуск, а при их отсутствии — медицинские работники поликлиники, на территории обслуживания которой располагается организация.
Подросткам, не работающим и не посещающим учебные заведения или работающим в небольших организациях, пробу Манту с 2 ТЕ ставят в поликлиниках по месту жительства.
В течение 6 дней с момента постановки пробы Манту с 2 ТЕ на консультацию к врачу-фтизиатру противотуберкулезного диспансера направляют следующих подростков:
- с впервые выявленной положительной реакцией на туберкулин (инфильтрат 5 мм и более), не связанной с предшествующей прививкой против туберкулеза;
- с гиперергической реакцией на туберкулин, (папула 17 мм и более, или меньших размеров, но имеются пузырьки, наполненные жидкостью (везикулы), или воспаления лимфатических сосудов, расположенных рядом с папулой);
- с нарастанием чувствительности к туберкулину — увеличение инфильтрата на 6 мм и более.
Подростков, направленных на консультацию в противотуберкулезный диспансер, но не представивших руководителю организации заключение фтизиатра об отсутствии заболевания туберкулезом в течение 1 месяца с момента постановки пробы Манту с 2 ТЕ, не рекомендуется допускать к работе (учебе).
Флюорографический осмотр подростков проводится но месту расположения учебного заведения, организации или в поликлинике по месту жительства. Флюорографию делают подросткам в возрасте 15 и 17 лет. Если данные о флюорографических осмотрах в указанном возрасте отсутствуют, обследование проводится во внеочередном порядке.
Подросткам, больным хроническими неспецифическими заболеваниями органов дыхания, желудочно-кишечного тракта, сахарным диабетом, получающим кортикостероидную, лучевую и цитостатическую терапию, проводят профилактический медицинский осмотр с целью раннего выявления туберкулеза 2 раза в год (чередуя туберкулинодиагностику, например, осенью, и флюорографическое обследование — весной, или наоборот). Подросткам, состоящим на диспансерном учете в наркологических и психиатрических учреждениях, а также ВИЧ-инфицированным проводят флюорографическое обследование 2 раза в год.
В течение 3 дней с момента выявления патологии подросток должен быть направлен в противотуберкулезный диспансер по месту жительства для завершения обследования. Если есть признаки, указывающие на возможное заболевание туберкулезом (легочные заболевания затяжного течения, экссудативный плеврит, лимфаденит, увеличенные периферические лимфатические узлы, хронические заболевания мочевыводящих путей и др.), подростка направляют на консультацию к врачу-фтизиатру.
Вторым важным методом массового обследования на туберкулез являются плановые флюорографические обследования, которые, в основном, проводятся для взрослого населения.
Лечение
- Сочетание четырех антибиотиков - изониазида, рифампина (рифампицина), пиразинамида и этамбутола является наиболее эффективным против туберкулеза; их прописывают на срок от шести до девяти месяцев. После двух месяцев начинают принимать только изониазид и рифампин, если анализы культуры показывают, что лечение идет успешно. Антибиотики необходимо принимать в течение всего предписанного срока, чтобы избавиться от инфекции и предотвратить развитие стойких к препарату штаммов туберкулеза.
- Устойчивые штаммы бактерий могут потребовать лечения с помощью дополнительного сочетания лекарств.
- Пациенты должны много отдыхать, пока симптомы не спадут.
- Больные туберкулезом должны чихать или кашлять в платок, чтобы предотвратить распространение инфекции.
- Госпитализация в изолированное помещение с адекватной вентиляцией может быть необходима, чтобы предотвратить распространение туберкулеза, пока инфекция не будет взята под контроль.
- Операция по удалению поврежденной ткани легкого может быть выполнена при сильном развитии устойчивой к лекарствам формы туберкулеза.
При туберкулезе оно должно быть комплексным, предусматривающим применение лекарственных препаратов, подавляющих жизнедеятельность микобактерий, средств, повышающих общую сопротивляемость организма и снижающих его чувствительность к туберкулезному токсину, а также хирургических методов лечения и симптоматических средств.
При всех формах туберкулеза основной является туберкулостатическая терапия.
Из антибактериальных препаратов наиболее эффективны препараты так называемого первого ряда: изониазид, фтивазид, салюзид, ларусан (препараты ГИНК — гидразида изоникотиновой кислоты), стрептомицин, ПАСК (натриевая соль парааминосалициловой кислоты) .
Препараты второго ряда более токсичны и менее эффективны. К ним относятся циклосерин, этионамид, этоксид, тиоацетазон, солютизон, сульфонин и др.
Под влиянием антибактериального лечения быстро исчезают симптомы интоксикации организма, уменьшается кашель и количество мокроты, рассасываются участки перифокального воспаления, рубцуются свежие очаги, заживают каверны.
Слабое действие оказывают препараты на творожистые очаги в легких, лимфатических узлах и на старые каверны. Поэтому очень важно своевременно диагностировать туберкулез и назначить лечение, определить устойчивость микобактерий к тем или иным препаратам.
Более эффективна комбинированная химиотерапия: стрептомицин сочетают с изониазидом или фтивазидом и ПАСК.
Антибактериальная терапия проводится регулярно в течение 12—18 месяцев и дольше. При отсутствии достаточного эффекта от химиотерапии при кавернозных формах туберкулеза применяются хирургические методы лечения: резекция всего или части пораженного легкого, торакопластика, наложение искусственного пневмоторакса путем введения воздуха в межплевральную полость, внеплевральный пневмоторакс и др.
При любой форме туберкулеза показано дополнительное введение витаминов С, группы В (B 1 , В 6).
Симптоматическое лечение направлено на снижение температуры, для чего назначают амидопирин, как отдельно, так и в сочетании с фенацетином и др.
Для лучшего отделения мокроты назначают термопсис, щелочные минеральные воды, при сухом кашле — кодеин, дионин и др., из сердечно-сосудистых средств — камфору, коргликон, адонизид. При легочных кровотечениях применяют переливание крови (100—150 мл), витамины С и К, внутривенные вливания хлорида кальция или натрия.
Большую роль в лечении больных играет гигиенический и диететический режим (режим питания, поведения, отдыха, труда, личная гигиена). Bce больные на период обострения заболевания и при наличии свежего процесса подлежат госпитализации.
Питание больных туберкулезом должно быть достаточным и разнообразным. Суточное количество белка повышают до 100—120 г, снижая суточную норму углеводов до 300—350 г.
Профилактика
- Вакцина против туберкулеза, называемая BCG, широко используется во всем мире. BCG помогает уменьшить риск туберкулеза у детей. Однако взрослым она может обеспечить слабую защиту или совсем не защищать их.
- Антибиотики могут быть назначены тем, у кого имеется положительная кожная реакция на туберкулез, но у кого нет никаких свидетельств активной формы болезни. Эти лекарства предотвращают наступление второй стадии туберкулеза, уничтожая бактерии, заключенные в туберкулах. Чаще всего используют изониазид, который необходимо принимать в течение девяти месяцев.
- Обратитесь к врачу, если у вас наблюдаются постоянный кашель, боль в груди, потение по ночам и одышка.
- Если вы контактировали с больным туберкулезом, врач может назначить проведение кожного теста на туберкулез.
Согласно Постановлению Главного государственного санитарного врача РФ от 22 апреля 2003 г. № 62 с 25 июня 2003 года введены санитарно-эпидемиологические правила «Профилактика туберкулеза» СП 3.1.1295-03, которые устанавливают основные требования к комплексу организационных, лечебно-профилактических, санитарно-профилактических мероприятий, проведение которых обеспечивает предупреждение распространения заболеваний туберкулезом среди населения.
В целях раннего выявления туберкулеза у взрослого населения профилактическим медицинским осмотрам подлежат граждане Российской Федерации, иностранные граждане и лица без гражданства (далее — население). Профилактические медицинские осмотры населения проводят в массовом, групповом (по эпидемическим показаниям) и индивидуальном порядке в лечебно-профилактических организациях но месту жительства, работы, службы, учебы или содержания в следственных изоляторах и исправительных учреждениях в порядке, утверждаемом Министерством здравоохранения Российской Федерации. При профилактических медицинских осмотрах населения используют методы, методики и технологии проведения медицинского обследования, утверждаемые Министерством здравоохранения Российской Федерации. Население проходит профилактические медицинские осмотры не реже 1 раза в 2 года.
По эпидемическим показаниям (независимо от наличия или отсутствия признаков заболевания туберкулезом) профилактические медицинские осмотры проходят 2 раза в год:
- военнослужащие, проходящие военную службу по призыву;
- работники родильных домов (отделений);
- лица, находящиеся в тесном бытовом или профессиональном контакте с источниками туберкулезной инфекции;
- лица, снятые с диспансерного учета в лечебно-профилактических специализированных туберкулезных учреждениях в связи с выздоровлением, — в течение первых 3 лет после снятия с учета;
- лица, перенесшие туберкулез и имеющие остаточные изменения в легких — в течение первых
- 3 лет с момента выявления заболевания;
- ВИЧ-инфицированные;
- пациенты, состоящие на диспансерном учете в наркологических и психиатрических учреждениях;
- лица, освобожденные из следственных изоляторов и исправительных учреждений, — в течение первых 2 лет после освобождения;
- подследственные, содержащиеся в следственных изоляторах, и осужденные, содержащиеся в исправительных учреждениях.
По эпидемическим показаниям (независимо от наличия или отсутствия признаков заболевания туберкулезом) профилактические осмотры проходят 1 раз в год:
- больные хроническими неспецифическими заболеваниями органов дыхания, желудочно-кишечного тракта, мочеполовой системы;
- больные сахарным диабетом;
- лица, получающие кортикостероидную, лучевую и цитостатическую терапию;
- лица без определенного места жительства;
- мигранты, беженцы, вынужденные переселенцы;
- лица, проживающие в стационарных учреждениях социального обслуживания и учреждениях социальной помощи для лиц без определенного места жительства и занятий;
- работники учреждений социального обслуживания для детей и подростков;
- работники лечебно-профилактических, санаторно-курортных, образовательных, оздоровительных и спортивных учреждений для детей и подростков.
Во внеочередном порядке профилактические медицинские осмотры проходят:
- лица, обратившиеся в лечебно-профилактические учреждения за медицинской помощью с подозрением на заболевание туберкулезом;
- лица, проживающие совместно с беременными женщинами и новорожденными;
- граждане, призываемые на военную службу или поступающие на военную службу по контракту;
- лица, у которых диагноз ВИЧ-инфекция установлен впервые.
Если при профилактическом осмотре у человека выявлены признаки, свидетельствующие о возможном заболевании туберкулезом, лечащий врач должен в течение 3 дней с момента осмотра направить его в специализированное противотуберкулезное учреждение для завершения обследования. Кстати, врач обязан просмотреть отснятую пленку в тот же день или на следующий день после обследования.
Диагноз туберкулез подтверждает комиссия врачей противотуберкулезного учреждения, которая принимает решение о необходимости диспансерного наблюдения (в том числе, госпитализации, наблюдении и лечении в условиях дневного стационара) за больным туберкулезом. О принятом решении больного информируют письменно в 3-дневный срок со дня постановки на диспансерный учет.
Методом флюорографии выявляется около 50% взрослых, больных туберкулезом. Облучение при флюорографическом обследовании очень незначительное, оно практически безвредно, а полученные результаты помогают медикам выявить любую легочную патологию.
Третьим методом массового обследования является метод микробиологического выявления туберкулеза, то есть выявление возбудителя под микроскопом в мазке мокроты у всех «кашляющих, потеющих, худеющих» лиц. Этим методом должны обследоваться, в первую очередь, лица пожилого и старческого возраста, нетранспортабельные больные с легочной патологией, длительно находящиеся на патронажном наблюдении в амбулаторных условиях, которых трудно привлечь к флюорографическому обследованию. Кроме того, микробиологическое исследование проводят жителям отдаленных поселков в период между плановыми флюорографическими обследованиями, лицам с остаточными посттуберкулезными изменениями, больным с хроническими заболеваниями органов дыхания.
С целью раннего выявления туберкулеза в некоторых случаях необходимо проводить внеочередное обследование на туберкулез детей и подростков, относящихся к группам риска по заболеванию туберкулезом. Выделяют две группы риска: поликлиническую и диспансерную.
Своевременное выявление больных туберкулезом в значительной степени зависит от качества работы детских поликлиник. За много лет амбулаторно-поликлинической сети определились основные группы обращающихся, среди которых туберкулез выявляется наиболее часто.
Поликлинические (или педиатрические) группы риска:
- больные острыми легочными заболеваниями в случаях затянувшегося течения легочного процесса при стойких локальных изменениях в легких;
- дети с повторными заболеваниями дыхательных путей (так называемые «часто болеющие» дети, заболевающие не менее 4-6 раз в течение года);
- больные хроническими воспалительными заболеваниями легких;
- больные, перенесшие экссудативный плеврит или страдающие рецидивирующим сухим плевритом;
- лица с затянувшимся недомоганием после перенесенных острых инфекционных заболеваний;
- лица с длительным или часто повторяющимся незначительным повышением (37,2-37,8 °С) температуры без установленной причины;
- лица с общим недомоганием, понижением работоспособности, особенно если эти явления сопровождаются похудением, ночными потами и др.;
- лица с кровохарканьем или легочным кровотечением;
- дети с признаками, не характерными для туберкулеза, но иногда сопутствующими туберкулезной инфекции: багрово-красными высыпаниями на различных участках кожи, пузырьками на склере глаза, воспалением края век;
- больные язвенной болезнью желудка и двенадцатиперстной кишки либо оперированные по поводу заболеваний желудка;
- больные сахарным диабетом;
- дети с упорным, не поддающимся обычному лечению кашлем;
- дети, у которых имеются периодические, не зависящие от погрешностей в диете, ноющие или схваткообразные боли в животе;
- лица с длительными болями в суставах, ограничением их подвижности и легкой припухлостью;
- дети с множественным воспалением периферических лимфоузлов, особенно если увеличенные лимфатические узлы не вызывают острых явлений и спаяны друг с другом или с кожей;
- лица со стойкими изменениями в моче (выявление лейкоцитов, белка) особенно сопровождающимися расстройствами мочеиспускания (болезненность или затрудненное выделение мочи из мочевого пузыря);
- дети, которым назначена длительная гормональная или лучевая терапия (во избежание обострения скрыто протекающего туберкулеза или активизации туберкулезной инфекции у инфицированных детей), которая может привести к развитию так называемого «стероидного туберкулеза»;
- дети с длительными невралгиями, особенно межреберных и седалищных нервов (так называемые «невралгические маски» туберкулеза);
- лица, страдающие алкоголизмом и наркоманией;
- ВИЧ-инфицированные.
Вышеперечисленные группы должны периодически обследоваться врачом-фтизиатром. Объем и частота обследований этих групп могут быть различными. При направлении к врачу-фтизиатру врач поликлиники должен выполнить клинический минимум обследования на туберкулез, который включает:
- эпиданамнез (выяснение возможного контакта с больными туберкулезом);
- сведения о сроках вакцинации и ревакцинации БЦЖ и их качестве по наличию и размерам прививочного рубчика;
- данные о динамике туберкулиновых реакций за предшествующие годы и результаты реакции Манту с 2 ТЕ на момент обследования; общий анализ крови, анализ мочи, рентгенограмму грудной клетки и данные врачебного осмотра ребенка.
Особого внимания заслуживают также дети диспансерной (или фтизиатрической группы) риска:
- дети всех возрастов и подростки, имеющие семейные, родственные и квартирные контакты с бактериовыделителями, выявленные в детских и подростковых учреждениях, а также проживающие на территории туберкулезных учреждений, — это так называемая IV группа учета (в IVB группе учета наблюдаются дети раннего возраста, имеющие контакты с больными активным туберкулезом без бактериовыделений, — дети из семей животноводов, работающих на фермах, где не соблюдаются санитарные нормы, а также из семей, имеющих больных туберкулезом сельскохозяйственных животных. Неинфицированным детям, которые наблюдаются по IV группе диспансерного учета, рентгенограмма грудной клетки проводится 1 раз в год, инфицированным — 2 раза в год, детям до 3 лет — 1 раз в год; туберкулиновые пробы неинфицированным и инфицированным детям ставят 1 раз в 6 месяцев, а детям раннего возраста — 3 раза в год);
- дети с виражом туберкулиновой чувствительности без симптомов интоксикации и локальных изменений (VIA группа учета);
- дети и подростки с гиперергической реакцией на туберкулин (VIB группа учета);
- ранее тубинфицированные дети и подростки, с нарастанием туберкулиновой чувствительности (увеличение папулы на 6 мм и более) — VIB группа учета;
- дети с впервые выявленными отложениями солей кальция в легких или внутригрудных лимфатических узлах («рентгеноположительные» лица).
В отношении путей передачи инфекции проводятся следующие мероприятия:
1. Обезвреживание мокроты больного путем кипячения вместе с плевательницей в 2% растворе соды в течение 15 минут с момента закипания или обработка 5% раствором хлорамина. Обезвреживание посуды, грязного белья, окружающих предметов, помещения. Привитие больному навыков личной гигиены (мытье рук, пользование плевательницей, отдельной посудой, постелью и т. д.). Проведение заключительной дезинфекции в случае выезда больного, госпитализации или смерти.
2. Перевод на работу, не связанную с пищевыми продуктами, детским коллективом и т. д., больных туберкулезом работников пищевых предприятий и лиц к ним приравненных.
3. Утилизация мяса больных туберкулезом животных с явными признаками истощения. Мясо больных животных без признаков истощения подлежит продолжительной термической обработке, а молоко — пастеризации или кипячению.
Мероприятия в очаге. Все больные с открытой формой туберкулеза (при выделении бактерий) подлежат госпитализации с последующим долечиванием в специальных санаториях. Больного берут на учет в противотуберкулезном диспансере и на санитарно-эпидемиологической станции. В очаге проводят тщательное эпидемиологическое обследование, текущую дезинфекцию до госпитализации больного и заключительную — после его госпитализации иди выбытия на срок не менее 1 месяца.
Данные научных исследований указывают на то, что люди очень часто заражаются туберкулезом, но не заболевают им. Порой у умерших людей, которые никогда не болели подобным недугом, при вскрытии находят туберкулезные рубцы или отложения извести в легких, лимфатических узлах или других органах. Это, как ни странно, внушает определенный оптимизм: получается, что люди, заразившиеся туберкулезом, могут легко, незаметно для себя перенести это заболевание и выздороветь. Почти каждый человек в течение своей жизни заражается туберкулезом, однако в подавляющем большинстве случаев организм справляется с этой инфекцией.
Почему же одни зараженные заболевают, а другие остаются здоровыми? Определенную роль играет количество и степень ядовитости (вирулентность) попадающих в организм туберкулезных бактерий. Люди, которые часто и очень близко соприкасаются с больными туберкулезом, выделяющими эти бактерии в большом количестве, при несоблюдении необходимых мер предосторожности подвергаются большей опасности, чем люди, в организм которых бактерии попадают редко, случайно.
Огромное значение имеет состояние организма, в который попадают бактерии. Рост и размножение микробов зависят от почвы, на которой они оказываются. Организм здорового человека — плохая почва для развития и жизнедеятельности микробов. В нем туберкулезные бактерии нередко погибают в борьбе с защитными силами организма; в других случаях они сохраняются, но оказываются замурованными в рубцах и отложениях извести. Организм, ослабленный плохим питанием, неправильным образом жизни или перенесенными заболеваниями, не отличается устойчивостью. Его защитные приспособления не оказывают достаточно сильного сопротивления вторгающимся микробам, и последние могут беспрепятственно размножаться в нем, вызывая повреждения в легких и других органах.
Невосприимчивость организма и успешность борьбы зараженного организма с микробами зависят также от состояния центральной нервной системы человека. Деятельность клеток, ведущих борьбу с микробами, выработка противоядий, рубцевание и обызвествление пораженных туберкулезом участков легочной ткани и другие описанные выше формы борьбы организма с микобактериями регулируются центральной нервной системой. Сила иммунитета зависит, главным образом, от того, насколько хорошо нервная система руководит всеми сложными защитными механизмами, насколько активно она «выстраивает» его внешние и внутренние барьеры. Начало многих заболеваний, в том числе и туберкулеза, нередко совпадает с тяжелым переживанием, душевным потрясением или сильным умственным переутомлением, то есть с неблагоприятным воздействием на центральную нервную систему. Ослабленная нервная система не справляется с инфекцией, иммунитет оказывается недостаточным для ее преодоления.
Даже самым крепким и здоровым людям не стоит полностью рассчитывать на самоизлечение — оно не всегда бывает стойким. Внутри рубца или известкового отложения в легких либо лимфатических узлах часто остаются живые туберкулезные бактерии. Здесь они могут существовать в течение многих лет и даже десятилетий, не причиняя вреда. Но если организм слабеет, рубец может разрушиться, а известь в заживших очагах — раствориться и рассосаться. Тогда замурованные бактерии проникают из очага в здоровые участки легкого, а через кровь — и в другие органы. «Расшатывание» внутренних барьеров нередко приводит к развитию заболевания.
Становится понятно, почему люди, живущие в плохих материально-бытовых условиях, чаще болеют туберкулезом. Плохое питание, тесное жилище, тяжелый труд, низкий уровень общей и санитарной культуры понижают сопротивляемость организма к различным заболеваниям и в первую очередь — к туберкулезной инфекции.
На сегодняшний день туберкулез – широко распространенная болезнь, отличающаяся высокой летальностью и представляющая большую угрозу для общества. Поэтому любому человеку важно понимать специфику возникновения и развития заболевания, и в первую очередь, знать ответ на вопрос, как передается туберкулез от человека к человеку.
Это хроническое, инфекционное заболевание, вызываемое микобактерией туберкулеза. Она была открыта в 1882 году немецким ученым Робертом Кохом, поэтому ее второе название – палочка Коха. Наиболее часто поражаются легкие. Также в зависимости от локализации различают туберкулез костей, суставов, лимфатической и мочеполовой системы, мозговых оболочек, брюшной полости.
От момента заражения до появления первых симптомов проходит 3-12 месяцев. Главным симптомом является сильный кашель с отхождением густой мокроты, нередко с прожилками крови и гноя, одышка. Возникает длительный субфебрилитет, повышенная потливость, резкое истощение организма, боли различной локализации, связанные с общей интоксикацией.
Больные становятся раздражительными, быстро возбудимыми с неустойчивым настроением. Симптомы развиваются постепенно. Начало заболевания нередко можно перепутать с острым бронхитом или пневмонией. Часто наблюдается бессимптомное течение, при котором пораженных лиц может ничего не беспокоить.
Диагностика состоит из нескольких этапов и включает в себя комплекс лабораторно-инструментальных исследований:

Все больные подлежат обязательной госпитализации в специализированное лечебное учреждение – противотуберкулезный диспансер.
Передача бактерий от инфицированного человека
Микобактерия может проникать в организм человека такими путями:
- воздушно-капельным;
- фекально-оральным;
- через поврежденные кожные покровы;
- внутриутробно, от матери к плоду.
В связи с широким, повсеместным распространением население должно быть информировано о том, как можно заразиться туберкулезом, поскольку этому риску подвержен каждый человек.
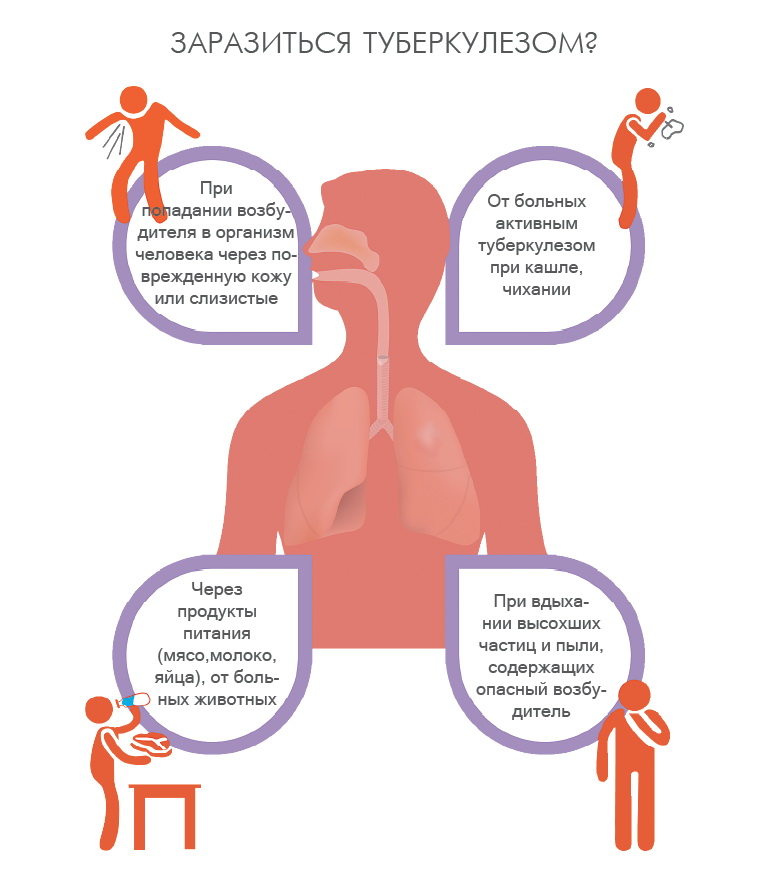
Основным источником инфекции является больной открытой формой. Согласно данным Всемирной организации здравоохранения, такой человек способен выделять во внешнюю среду больше 5 миллиардов микобактерий в сутки. Животные, чаще крупный рогатый скот, чей организм поражен МБТ, также имеют высокое эпидемическое значение и могут распространять палочки Коха через физиологические испражнения, молоко.
Во время кашля, чихания, разговора, крика, плача, пения больной человек распространяет бактерии во внешнюю среду на расстоянии до 3 метров, создавая в окружающем воздухе скопление инфекции. Затем она смешивается с пылью, оседает на разные поверхности и может долго сохраняться во внешней среде.

Аэрогенный путь передачи туберкулеза
Опасность заражения возникает при:
- вдыхании воздуха, содержащего капли инфицированной слизи;
- тесном контакте с носителем;
- несоблюдении правил личной гигиены;
- отсутствии плановой дезинфекции общественных мест;
- плохой уборке помещений;
- употреблении пищи от больных животных;
- повреждении кожных покровов предметами, на которые ранее попадала мокрота.
Как жить с больным туберкулезом?
Опасаясь инфицирования, многих волнует вопрос, как общаться с больным туберкулезом, особенно если речь идет о ребенке или близком родственнике, с которым невозможно ограничить контакт. Находясь в группе риска, важно понимать, сколько времени живет палочка Коха и насколько опасен туберкулез при близком контакте, ведь у людей возникают страхи и сложности в ведении общего быта.
Несмотря на то, что палочка очень живучая и может ждать своего часа годами, находясь в латентном состоянии, врачи уверяют, что здоровым лицам не стоит бояться заражения, если правильно придерживаться рекомендаций по уходу за собой и больным.
Инфицированные женщины, кормящие грудным молоком своего ребенка, должны пройти полный курс противотуберкулезной терапии, что гарантирует лучшую защиту маленькому организму.
Большое значение имеет обеспечение удовлетворительных жилищных условий:

Сбалансированное питание помогает повысить сопротивляемость организма к инфекции. Домашний рацион больного должен быть витаминизированный, богат микроэлементами, такими как калий, магний, кальций и клетчатка.
Суточная калорийность – не менее 3000 килокалорий, при этом количество употребляемой жидкости не более 1 литра. Рекомендуется ограничить употребление жирных сортов рыбы, баранину и свинину.
Как защитить себя?
В связи с ростом заболеваемости и ухудшением эпидемиологической обстановки разработан ряд профилактических мероприятий, которые дают возможность предупреждать распространение инфекции.
Данная тема является важным вопросом национальной безопасности и контролируется не только медицинской службой, но и органами государственной власти. Ответ на самый распространенный вопрос, как не заразиться туберкулезом, кроется в максимальном информировании и просвещении населения касательно всех возможных предупредительных мер.
Они подразделяются на социальные, санитарные и специфические методы.

Согласно Национальной программе борьбы с туберкулезом, каждый человек, достигший 18-летнего возраста, должен проходить плановый флюорографический осмотр в медицинском учреждении. Вместе с тем исследованию подлежат призывники, эмигранты, все больные, находящиеся на стационарном лечении, роженицы в послеродовом периоде и все члены семьи новорожденного ребенка.
В настоящее время данные о том, что туберкулезом болеют исключительно асоциальные группы населения, давно устарели. Потенциальные очаги инфекции могут находиться повсеместно. Именно поэтому на плечи общества возлагается важная задача, которая заключается в снижении и предупреждении дальнейшего распространения туберкулезной инфекции.
Знание основных причин возникновения, первых симптомов, основ диагностики и профилактики играет ключевую роль в цепочке противотуберкулезных мероприятий.
Прогнозы
Летальность от туберкулеза продолжает занимать ведущие мировые позиции среди заболеваний. В большей мере это связано с потерей чувствительности палочки Коха к химиотерапевтическим препаратам, развитием мультирезистентных форм болезни. Согласно данным Всемирной организации здравоохранения, зарегистрировано больше 500 000 новых случаев туберкулеза с устойчивостью к самому мощному антибиотику – Рифампицину.
Исход заболевания зависит от многих факторов:
- индивидуальный уровень иммунной реактивности организма;
- условия, в которых проживает больной;
- режим питания;
- возраст.

Мировой прогноз туберкулеза
Доказано, что у пожилых и истощенных людей болезнь протекает в более агрессивной форме. Наличие сопутствующих заболеваний, таких как СПИД, сахарный диабет, пневмония, хронический бронхит, язвенная болезнь желудка, алкогольная зависимость, также способны усугублять клиническую картину и влиять на длительность выздоровления. Определяющая роль приходится на сроки оказания медицинской помощи.
Выявление туберкулезного процесса на ранней стадии в разы повышает шансы больного на полное выздоровление.
В результате успешного лечения возникает как полное исчезновение очагов инфекции, так и остаточные явления в легких в виде сращений плевры, кист, фиброзов, склерозов и рубцовых изменений. Они могут быть единичные и множественные, мелких и крупных размеров. В таких случаях существует риск возникновения рецидива болезни после прекращения лечения.
Именно поэтому все выздоровевшие без исключения должны определенное время находиться под диспансерным наблюдением у врача-фтизиатра, вовремя являться на осмотры и строго придерживаться всех рекомендаций медиков.
